Periphere arterielle Verschlusskrankheit (PAVK)
Allgemeines
- Zu 90–95% arteriosklerotischer Genese (5–10% entzündlich, traumatisch, embolisch u.a. Seltenes …)
- Betrifft zu > 90% die unteren Extremitäten
- Ist überwiegend eine Erkrankung des alten Menschen (ca. 20% im Rentenalter betroffen)
- Risikofaktoren analog KHK; am wichtigsten: Rauchen und Diabetes mellitus
- Primär klinische (Verdachts-)Diagnose, Diagnosesicherung mittels ABI (Ankle-Brachial-Index, Definition siehe Diagnostik)
- Ca. 75% der Patienten sind asymptomatisch!
- Prognose bezüglich betroffener Extremität gut (75% stabiler Verlauf)
- Prognose quoad vitam schlecht (Mortalität ca. 30% /5 Jahre, v.a. wegen koronarer Ereignisse)
- Ca. 61% der Patienten mit kardialer und/oder zerebraler atherosklerotischer Erkrankung
Einteilung, Definitionen
Definition der PAVK
- Ruhe-ABI ≤ 0.9 (Werte von 0.91–0.99 gelten als «grenzwertig pathologisch») oder Abfall des ABI um > 15–20% im Belastungstest oder Zustand nach Revaskularisation oder klinischem Pulsdefizit
Einteilung der PAVK
Es empfiehlt sich eine Unterscheidung in akute und chronische Formen:
Akute Verschlusskrankheit
Häufigste Ursachen: Kardiale Embolie, arterioarterielle Embolisation aus Plaque/Aneurysma, thrombosiertes Poplitealaneurysma
Wegen fehlender Zeit zur Kollateralenbildung oft schwere Klinik («6×P») und rascher Handlungsbedarf
«6×P»: Pulselessness (Pulslosigkeit), Pallor (Blässe), Pain (Schmerz), Paresthesia (Sensibilitätsstörung/-verlust), Paralysis (motorische Störung/Lähmung), Prostration (Erschöpfung mit lebensgefährdender nekrosebedingter Toxinausschüttung)
Ziel: Revaskularisation beschleunigt aber nicht zwingend notfallmässig (jedoch in Abhängigkeit…)
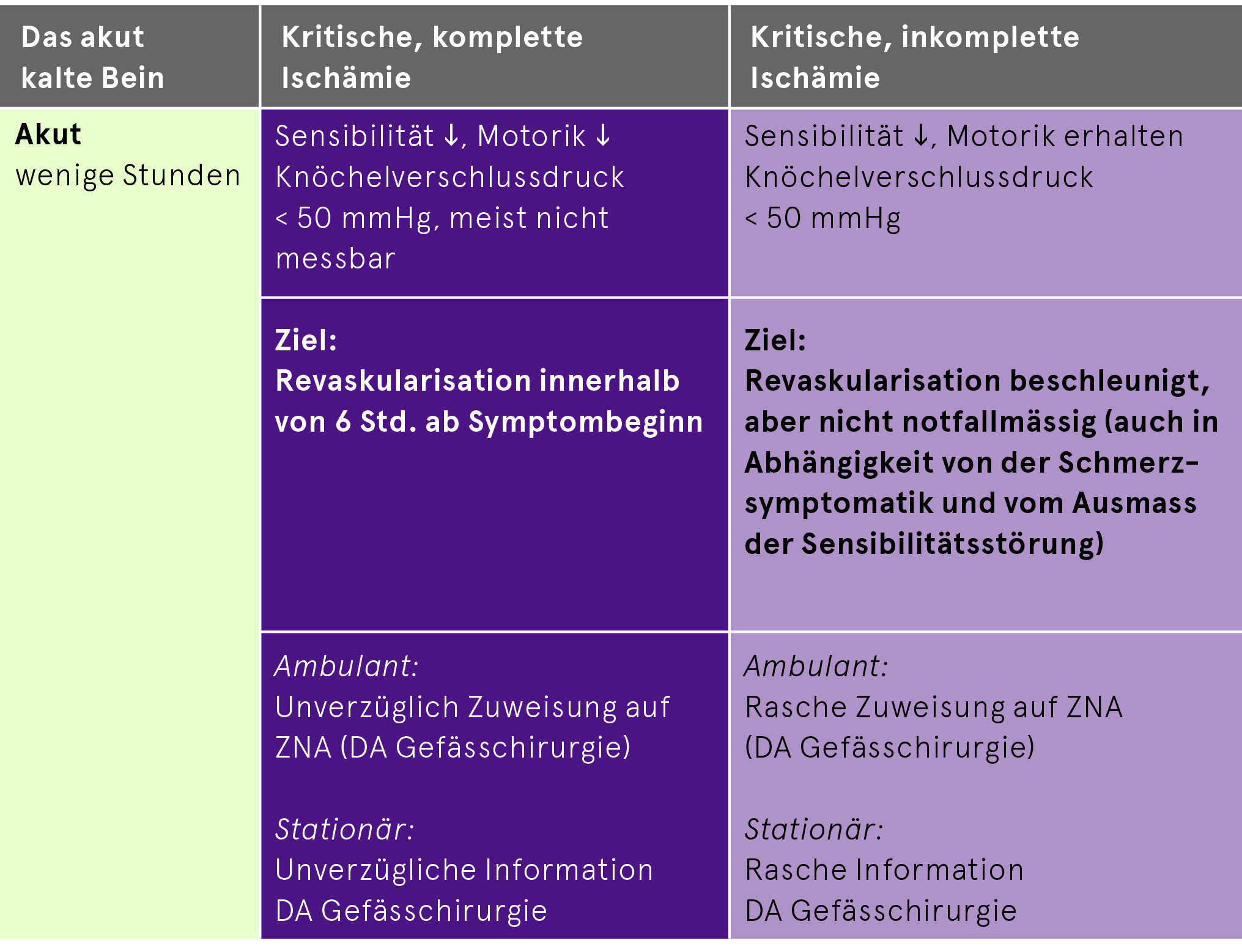
Bei jeglicher Form der akuten kritischen Ischämie soll ein Heparin-Bolus von 5000 E iv noch auf der ZNA verabreicht werden. Anschliessend Beginn einer Heparin-Infusion nach hausinternem «TVT»-Infusions-Schema (Ausnahme: HIT Typ II in Anamnese). Zusätzlich: Schmerztherapie, betroffene Extremität tief lagern, ruhigstellen, lockerer Watteverband zum Schutz und zur Wärmeerhaltung (keine direkte Wärmezufuhr!).
Chronische Verschlusskrankheit
| Stadium I | Asymptomatisch (= «schweigende Mehrheit») |
| Stadium IIa | Claudicatio, Leidensdruck akzeptabel (Gehstrecke > 200 m) |
| Stadium IIb | Claudicatio, Leidensdruck belastend (Gehstrecke < 200 m) |
| Stadium III | Kritische Ischämie, Ruhesymptome, keine trophische Läsion |
| Stadium IV | Kritische Ischämie, Ruhesymptome, ischämisch bedingte trophische Läsion |
Im Fall vorhandener trophischer Läsionen, die begleitend zur PAVK und nicht auf dem Boden der Perfusionsstörung entstanden sind, werden die Stadien I und II mit dem Zusatz «kompliziert» bezeichnet. Im Stadium III und IV: Knöcheldrücke < 50 mmHg; rasche Zuweisung ins Ostschweizer Gefässzentrum oder ggf. ZNA.
Stufendiagnostik
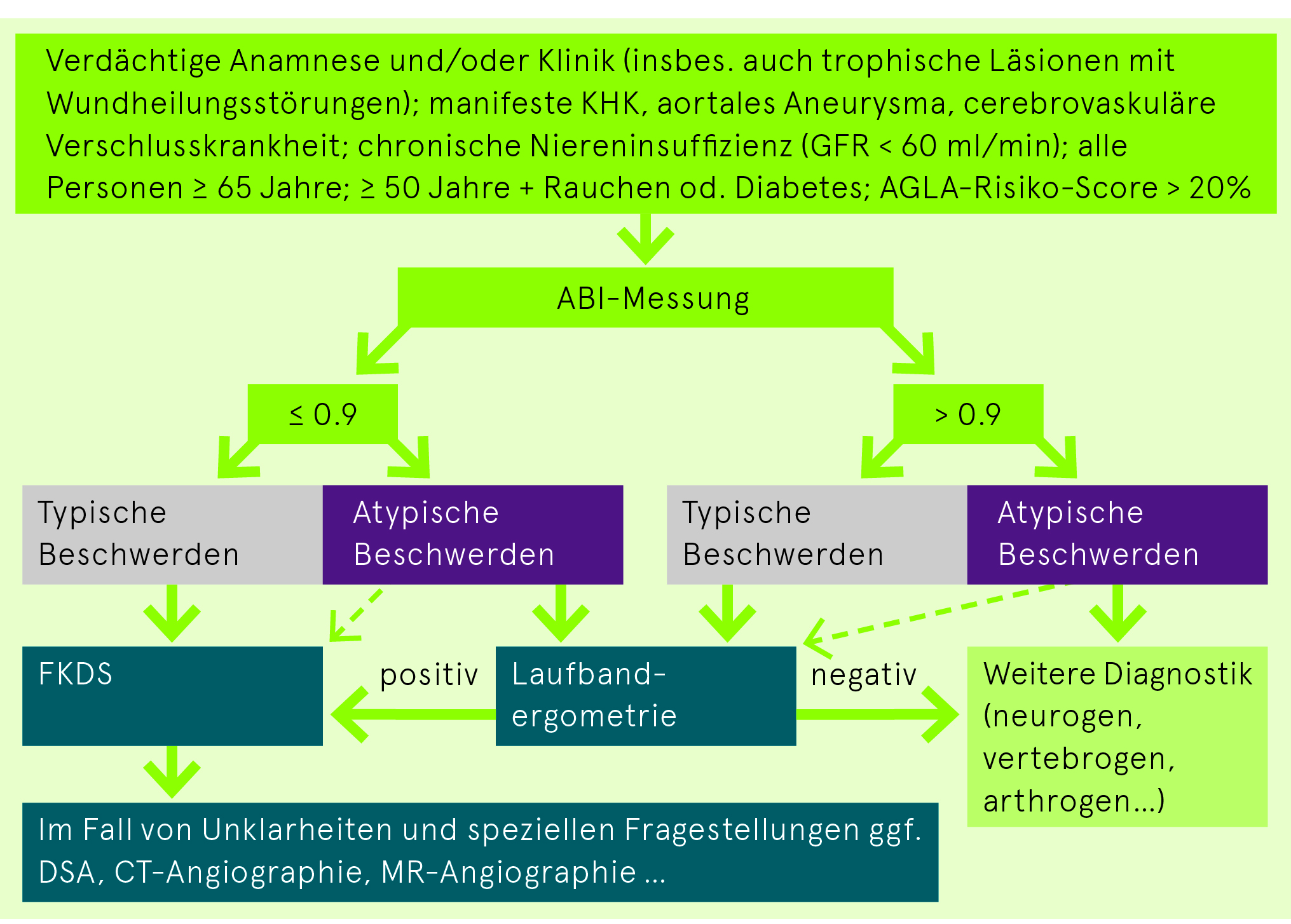
Anamnese
| Prädisponierende Faktoren: |
| Vaskuläre Risikofaktoren: Alter, Rauchen, Diabetes mellitus, arterielle Hypertonie, Hypercholesterinämie, Kreatinin-Clearance < 60 ml/min, männliches Geschlecht, positive Familienanamnese (kardiovaskuläres Ereignis bei Eltern, Grosseltern oder Geschwistern vor dem 55. Lebensjahr bei Männern resp. dem 60. Lebensjahr bei Frauen) Manifeste Atherosklerose: Koronar, zerebrovaskulär, je gut 30% Risiko für PAVK |
| Pro «vaskuläre Beschwerdeätiologie» |
| Beschwerden zuverlässig reproduzierbar bei Belastung (langsam zunehmend); Lokalisation in Muskelgruppen (Gesäss, Oberschenkel, Wade usw.); Beschwerderückgang wenige Minuten nach Belastungsstopp; bei St. n. PTA: wie vor Intervention; Charakter: krampfartig/Müdigkeit |
| Kontra «vaskuläre Beschwerdeätiologie» |
| Beschwerden auch beim Stehen; Anlaufschmerz; Bergabgehen schlimmer als Bergaufgehen; Besserung betont nach Absitzen und/oder Vornüberbeugen des Oberkörpers (typisch für Claudicatio spinalis); Charakter brennend/stechend/elektrisierend; inkonstantes Auftreten |
Klinik
Inspektion
|
| Temperaturprüfung mit Handrücken |
Rekapillarisation
|
Puls
|
Auskultation
|
Ankle-Brachial-Index (ABI)
= pro Bein höherer Knöcheldruck über A. dorsalis pedis oder A. tibialis posterior im Verhältnis zu höherem systolischem Oberarmblutdruck
- Bezüglich Diagnose PAVK: Sensitivität 95%, Spezifität 100%
- Normwert unter Ruhebedingungen ≥ 1.0–1.4, Borderline 0.91–0.99, eindeutig pathologisch ≤ 0.9
- ABI > 1.4: Nicht verwertbar für PAVK-Diagnostik, da Mediasklerose wahrscheinlich (v.a. bei Diabetes mellitus, chronischer Niereninsuffizienz, chronischer Steroidmedikation)
- Wann ist ABI-Messung empfohlen? → siehe Abb. «Stufendiagnostik»
Die bildgebenden Verfahren
| FKDS | DSA | CTA | MRA | |
| Stärken |
|
|
|
|
| Schwächen |
|
|
|
|
| Limitationen | Peripherie/Akren (Fuss distal, evtl. crural); keine transthorakale Gefässdarstellung | Peripherie | Peripherie, Stent, Metalprothesen (→ Artefakte, scheinbare Perfusionausfälle) |
Therapie
| Gehtraining |
| Erste therapeutische Option im Stadium IIa (-b) |
| Ziel: ≥ 3× 30 Min./Woche, Effekt ab 3 Monaten abschätzbar |
| Nach Möglichkeit strukturiert im Rahmen eines ambulanten vaskulären Rehabilitationsprogramms (im KSSG sowie am Spital Wil, Grabs und Altstätten verfügbar) |
| Revaskularisation |
| Optional ab Stadium IIb der PAVK (individuell je nach Leidensdruck, Co-Morbiditäten usw. zu entscheiden). Je nach Befund erfolgt die Revaskularisation entweder mittels interventionell-radiologischer Katheterintervention (Ballon-Angioplastie +/– Stentimplantation), operativ (i.R. eines gefässchirurgischen Eingriffs) oder im Hybrid-Verfahren (Kombination Katheterintervention und gefässchirurgischer Eingriff) |
| Prostaglandine (Ilomedin) |
| Bei kritischer Ischämie (v.a. bei distalen/akralen Gefässverschlüssen) ohne Möglichkeit einer interventionellen oder operativen Verbesserung der arteriellen Perfusion erwägen |
| Sekundärprävention |
| PAVK-Patient = vaskulärer Hochrisikopatient (nach IAS, ESC/EAS und AGLA innerhalb höchster Risikogruppe) |
Thrombozytenfunktionshemmung:
|
Statin
|
| Rauchstopp |
| Kontrolle von Blutdruck: Ziel < 140/90 mmHg, bei älteren Patienten (> 65 J.) mit Ausgangswerten ≥ 160 mmHg evtl. Reduktion auf 140–150 mmHg, um Orthostase zu vermeiden. Bei Diabetikern Ziel < 130/80 mmHg (> 65 J. Ziel: 130-140/<80 mmHg). |
| Kontrolle von Blutzucker: Ziel HbA1c < 8.0% bei älteren Patienten mit langer Diabetesdauer oder Patienten mit schwerer Hypoglykämie in der Anamnese, begrenzter Lebenserwartung, fortgeschrittenen mikro- und/oder makrovaskulären Komplikationen und beträchtlichen komorbiden Erkrankungen; Ziel HbA1c < 7% bei jungen Erwachsenen mit kürzlich diagnostiziertem Diabetes mellitus |
Dr. Alexander Poloczek
Dr. Enrique Alejandre-Lafont
Prof. Dr. Florian Dick