Arterielle Hypertonie
Definitionen
Blutdruck ≥ 140 mmHg systolisch und/oder ≥ 90 mmHg diastolisch in wiederholten Praxis-Messungen
Weisskittelhypertonie: erhöhter Blutdruck nur in der Praxis
Maskierte Hypertonie: erhöhter Blutdruck nur ausserhalb der Praxis
| Blutdruckklassen1 (mmHg) | systolisch | diastolisch |
| Normotonie
Optimal Normal Hoch normal |
< 120 120–129 130–139 |
< 80 80–84 85–89 |
| Hypertonie
1. Grades (leicht) 2. Grades (mässig) 3. Grades (schwer) Isolierte systolische Hypertonie |
140–159 160–179 ≥ 180 ≥ 140 |
90–99 100–109 ≥ 110 < 90 |
Falls systolischer und diastolischer Wert einen unterschiedlichen Schweregrad ergeben, so wird der höhere Grad gewählt.
Primäre (essentielle) Hypertonie
Keine konkrete funktionelle oder morphologische Ursache der Hypertonie fassbar
Sekundäre Hypertonie
Renale, endokrine, kardiovaskuläre oder andere Ursache der Hypertonie fassbar
| Primäre (essentielle) Hypertonie | 92–96% |
| Sekundäre Hypertonieformen
Renal-parenchymatös Renovaskulär Endokrin Alle anderen |
4–8% 3–5% 0.5–1% 0.5–1% < 0.5% |
| Heilbare Hypertonieformen | 1–2% |
Blutdruckmessung
- Sitzend (nach ≥ 3 Min.)
- Stehend (nach 1 und 3 Min., orthostatische Hypotonie ausschliessen)
- An beiden Armen messen (Seitendifferenz ausschliessen)
- Manschettenbreite an Oberarmumfang anpassen (≥ 33 cm → breite Manschette)
- Dekompression 2 mmHg/Sek.
- Diastolischer Blutdruck: Phase V (Verschwinden der Töne), Phase IV (Leiserwerden der Töne) in speziellen Fällen (Schwangerschaft)
- Drei Messungen auf 2 mmHg genau; Mittelwert der 2. und 3. Messung festhalten
- Messgeräte (klinisch geprüft):
- Aneroid-Manometer
- Oszillometrische Geräte
- Messtechnische Prüfung des Messgeräts alle 2 Jahre
| Normaler Blutdruck | mmHg |
| In der Praxis
Selbstmessung |
< 140/90
< 135/85 |
| Mittelwert der Langzeitmessung
(24h-Messung, ambulante BD-Messung) Tag und Nacht (24 Std.) Tag (wach) Nacht (Schlaf) |
< 130/80 < 135/85 < 120/70 |
Anamnese
- Blutdruck- und Gewichtsverlauf (inkl. Schwangerschaft)
- Lebensstil (Rauchen, Alkoholkonsum, körperliche Aktivität/Sport, Essgewohnheiten/Salzkonsum, berufliche/private Belastung)
- Schnarchen, Tagesmüdigkeit (Schlafapnoe-Syndrom)
- Kardiovaskuläre Risikofaktoren und Komplikationen
- Nierenkrankheit
- Antihypertensiva
- «Pressorische» Medikamente und Substanzen: Ovulationshemmer, NSAR, Steroide, Cyclosporin, Sympathomimetika, Nasentropfen, Erythropoietin, Anabolika, trizyklische Antidepressiva, Onkologika (Tyrosinkinasehemmer, VEGF-Blocker, Aromatase-Inhibitoren, SERMs, m-TOR-Inhibitoren), Kokain, Lakritze
- Familienanamnese: Hypertonie, Diabetes mellitus, Hyperlipidämie, Adipositas, Nierenerkrankungen, koronare Herzkrankheit, zerebrovaskuläre Erkrankungen, peripher arterielle Verschlusskrankheit
Klinische Untersuchung
- Grösse, Gewicht, BMI
- Bauch- und Hüftumfang (stehend)
- Augenfundus (ab Hypertonie 2. Grades oder bei zusätzlichem Diabetes mellitus)
- Schilddrüsenpalpation
- Pulsstatus und Gefäss- und Herzauskultation (Strömungsgeräusche?)
- Abdominalpalpation (aortale Pulsationen? Vergrösserung der Nieren?)
- Hinweise auf sekundäre Hypertonie: café-au-lait Flecken (Phäochromozytom), Zeichen für Cushing, Akromegalie oder Schilddrüsenfunktionsstörung
Laboruntersuchungen
Basisdiagnostik
Blut (* nüchtern)
- Blutbild (Polyzythämia vera?)
- Kalium (1º/2º Hyperaldosteronismus, Diuretika?)
- Kalzium (Hyperparathyreoidismus?)
- Kreatinin (Niereninsuffizienz?)
- Glukose* und HbA1c (Metabolisches Syndrom, Diabetes mellitus?)
- Triglyzeride*, Gesamtcholesterin, LDL- und HDL-Cholesterin
- Harnsäure
Urin
- Status und Sediment
- Mikroalbuminurie (2. Morgenurin: mg Albumin/mmol Kreatinin ≥ 3.4)
12-Ableitungs-EKG
Hinweise auf linksventrikuläre Hypertrophie (LVH)?
Erweiterte Diagnostik
- Echokardiografie (Gold-Standard für die Diagnose der LVH)
- 24h-Blutdruckmessung (V.a. Weisskittel- oder maskierte Hypertonie, Therapiekontrolle, insgesamt grosszügige Indikationsstellung)
Abklärungen bei Verdacht auf sekundäre Hypertonie
Nierenerkrankung
- Serum-Kreatinin, Kreatinin-Clearance resp. eGFR
- Urinsediment, (Mikro-)Albuminurie/Proteinurie
- 24h-Urin und Nierensonografie in ausgewählten Fällen
Renovaskuläre Hypertonie
Dopplersonografie Nierenarterien oder andere Bildgebung bei
- Schwerer oder schwer einstellbarer Hypertonie
- Kreatinin-Anstieg (> ca. 30%) unter ACE-Hemmern oder Angiotensin-Rezeptor-Blocker
- Abdominellem Strömungsgeräusch, generalisierter Arteriosklerose, akutem Lungenödem
Primärer Hyperaldosteronismus**
Aldosteron-Renin-Ratio (ARR) bei
- Schwerer oder schwer einstellbarer Hypertonie oder
- Kalium < 3.5 mmol/l spontan oder < 3.0 mmol/l unter Diuretika
- Cave: eingeschränkte Aussagekraft unter Antihypertensiva (ausser Kalziumantagonisten und Alpha-Blockern) und/oder Hypokaliämie
Phäochromozytom**
Bei Kopfschmerzen, Schwitzen und Herzklopfen
- 24h-Urin auf Metanephrin und Normetanephrin (Urin ansäuern) und/oder
- Plasma-Metanephrin und -Normetanephrin
Hyper-/Hypothyreose
- TSH
Cushing**
Bei Mondgesicht, Rubeosis faciei, Striae rubrae, Stammfettsucht, easy bruising usw.
- Freies Cortisol im 24h-Urin
- Dexamethason-Hemmtest
** Allenfalls spezialärztliche Abklärung
Risikostratifizierung
Zusätzliche Risikofaktoren für die Bestimmung der Risikogruppe
- Männliches Geschlecht
- Alter ♂ ≥ 55 Jahre, ♀ ≥ 65 Jahre
- Tabakabusus
- Dyslipidämie
- Gesamtcholesterin: > 4.9 mmol/l
- HDL-Cholesterin: < 1.0 mmol/l bei ♂, < 1.2 mmol/l bei ♀
- LDL-Cholesterin: > 3.0 mmol/l
- Triglyzeride: > 1.7 mmol/l
- Erhöhter Nüchtern-Blutzucker 5.6–6.9 mmol/l resp. Prädiabetes (HbA1c 5.7–6.4%)
- Adipositas (BMI ≥ 30 kg/m2)
- Abdominale Adipositas: Bauchumfang ≥ 102 cm bei ♂, ≥ 88 cm bei ♀
- Familienanamnese mit frühzeitigem kardiovaskulärem Ereignis: < 55 Jahre bei ♂, < 60 Jahre bei ♀
Subklinische Endorganschäden
Linksventrikuläre Hypertrophie (LVH):
- Sokolow-Lyon-Index: S in V1 + R in V5 oder V6 > 3.5 mV (Sensitivität ca. 20%, Spezifität ca. 95%)
- R in aVL > 1.1 mV (Sensitivität ca. 10%, Spezifität ca. 95%)
- Cornell-Produkt
- ♂ (R in aVL + S in V3 in mm) * QRS-Dauer in ms
- ♀ (R in aVL + S in V3 + 6 mm) * QRS-Dauer in ms
- falls ≥ 244 mV*ms → linksventrikuläre Hypertrophie (Sensitivität ca. 50%, Spezifität ca. 95%)
- Linksventrikuläre Hypertrophie in der Echokardiografie (Gold-Standard)
Gefässsteifigkeit resp. Atherosklerose:
- Aortale Pulswellengeschwindigkeit (PWV) > 10 m/s
- Blutdruckamplitude = Pulsdruck (bei älteren Patienten) ≥ 60mmHg
- Knöchel-Arm-Index < 0.9
Hypertensive Nephropathie:
- eGFR 30–59 ml/min/1.73 m2
- Mikroalbuminurie 30–300 mg/24 Std. resp. Albumin/Kreatinin-Quotient 3.4–34 mg/mmol
Diabetes mellitus
- Nüchtern-Blutzucker ≥ 7.0 mmol/l
- HbA1c ≥ 6.5%
- Postprandialer Blutzucker > 11.0 mmol/l
Manifeste kardiovaskuläre/renale Erkrankungen
- Zerebrovaskulär: ischämischer Insult, hämorrhagischer Insult, TIA
- Kardial: Angina pectoris, Myokardinfarkt, St. nach koronarer Revaskularisation, Herzinsuffizienz (inkl. HFpEF), Vorhofflimmern
- Nephropathie (geschätzte glomeruläre Filtrationsrate eGFR < 30 ml/min/1.73 m2), Albuminurie (> 300 mg/24 Std., Albumin/Kreatinin-Quotient > 34 mg/mmol)
- Symptomatische periphere arterielle Verschlusskrankheit
- Atheromatöse Plaque in bildgebender Untersuchung
- Hypertensive Retinopathie (Blutungen, Exsudate, Papillenödem)
Behandlung
Änderung des Lebensstils («lifestyle modifications»)
- Tabakabstinenz
- Zurückhaltung mit Alkohol (♂ max. 2 «Einheiten»/Tag, ♀ max. 1 «Einheit»/Tag; 1 «Einheit» = 13 ml (= 10 g) reiner Alkohol)
- Ernährung «salzarm», reich an Früchten und Gemüse ( ≤ 5 g NaCl/Tag, 24h-Urin-Na ≤ 86 mmol)
- Gewichtskontrolle/-reduktion
- Regelmässiges Training: Marschieren, Joggen, Velofahren, Schwimmen, Langlaufen usw. (mind. 30 Min. an 5–7 Tagen/Woche)
→ Diese Massnahmen begleiten jede Pharmakotherapie.
Pharmakotherapie
Interventionsschwelle für eine medikamentöse Behandlung:
≥ 140/≥ 90 mmHg
(im Alter ≥ 80 Jahre: ≥ 160/≥ 90 mmHg)
Bei Endorganschaden, hohem kardiovaskulärem Risiko oder BD ≥ 160/ ≥ 100 mmHg umgehender Behandlungsbeginn, sonst wenn Blutdruck-Ziel nach 3 Monaten konsequenter Lifestyle-Modifikation nicht erreicht wird.
Bei manifester kardiovaskulärer Erkrankung oder chronischer Niereninsuffizienz sollte sogar schon bei hoch-normalem Blutdruck eine medikamentöse Blutdrucksenkung in Erwägung gezogen werden.
Behandlungsziel:
Generell: < 140/< 90 mmHg
Ein diastolischer Zielwert von < 80 mmHg sollte bei allen Patienten (unabhängig von Alter und Komorbiditäten) in Betracht gezogen werden. Bei jüngeren Patienten (< 65 Jahre) sollte ein Zielwert von < 130/80 mmHg erwogen werden, falls dies gut toleriert wird. Eine Blutdrucksenkung auf < 120/70 mmHg soll vermieden werden.
Wahl der Medikamente:
Eine frühe Kombinationstherapie wird empfohlen, vorzugsweise in Form einer Fix-Kombination.
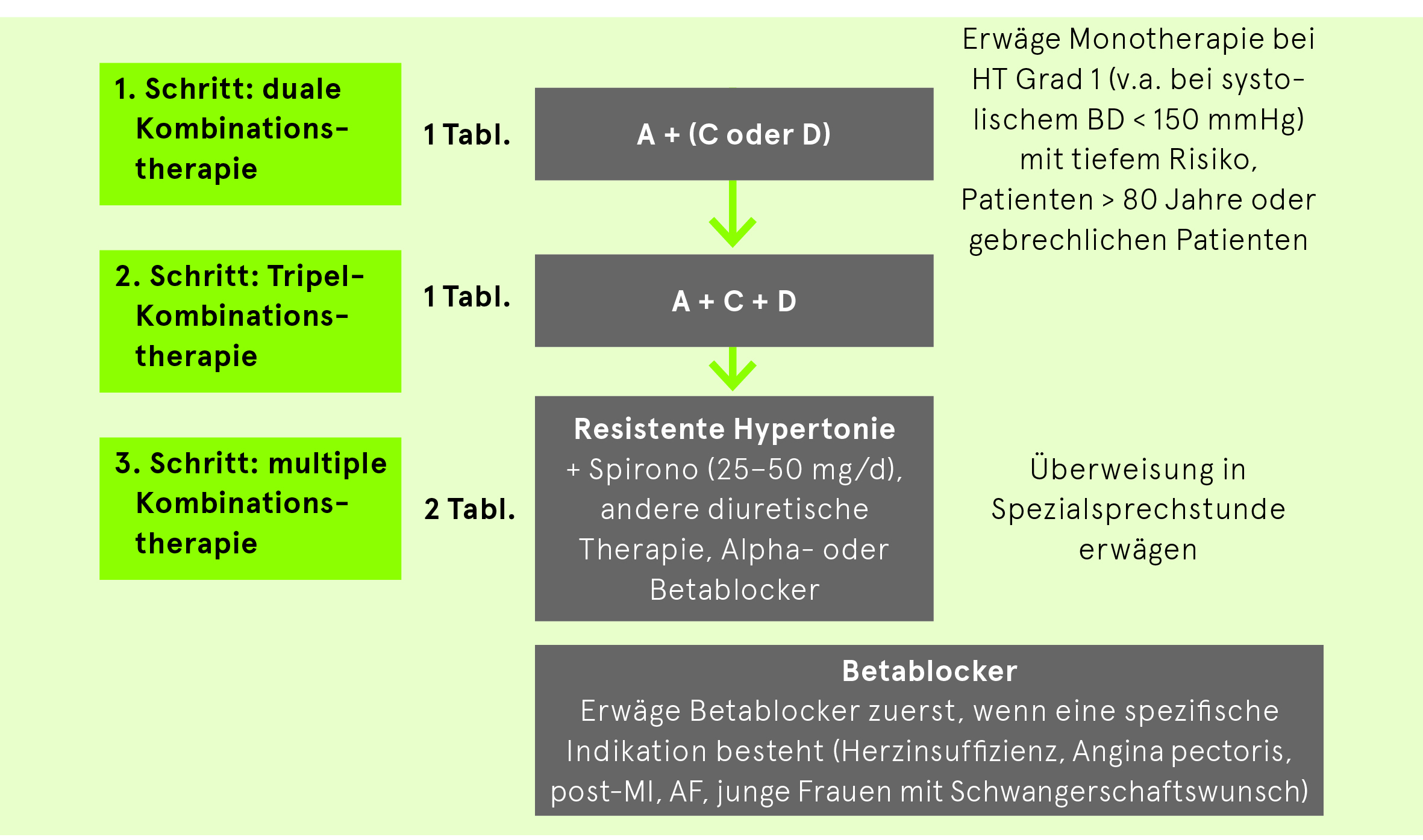
Unkomplizierte Hypertonie
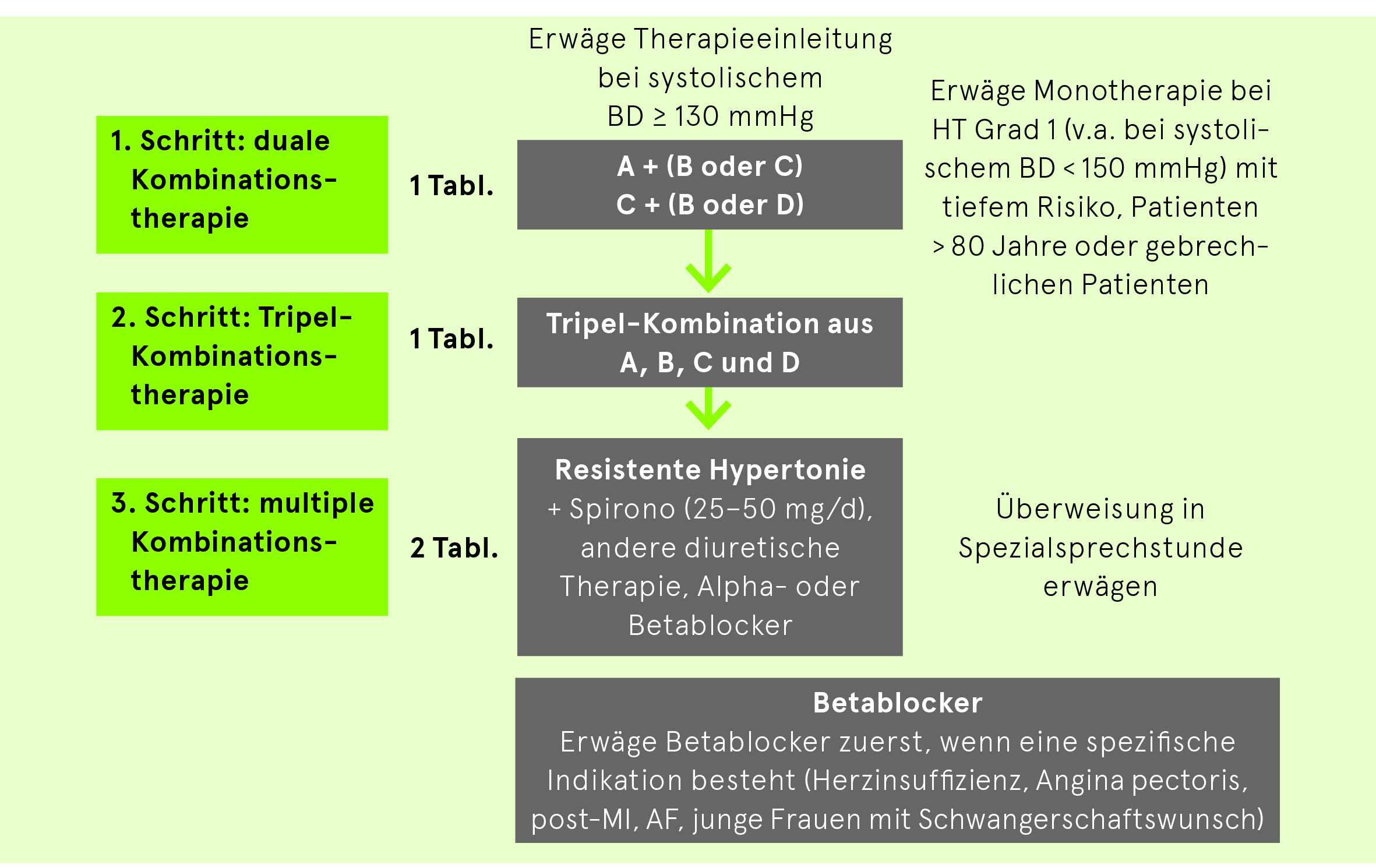
Patienten mit Hypertonie und koronarer Herzkrankheit
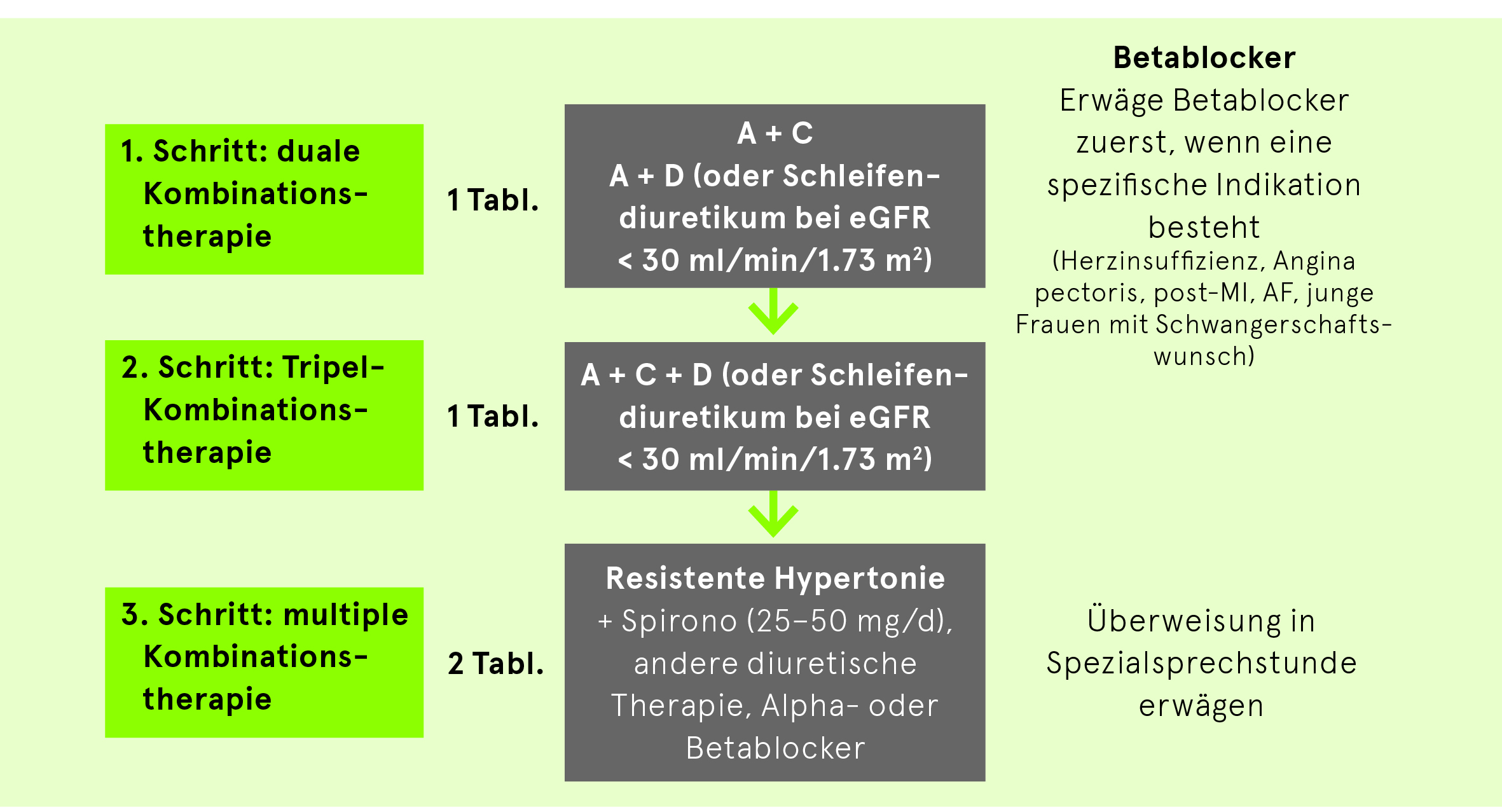
Patienten mit Hypertonie und chronischer Niereninsuffizienz
Therapieresistenz
Der Zielblutdruck wird trotz einer voll ausgeschöpften, mehrwöchigen antihypertensiven Dreierkombination, die zwingend ein Diuretikum enthalten muss, nicht erreicht.
Mögliche Ursachen einer Therapieresistenz
| Ursache | Evaluation | Massnahme |
| Fehlmessung | Manschette, Messtechnik | Messfehler korrigieren |
| Weisskittelhypertonie | Selbstmessungen, 24h-Blutdruckmessung | Überbehandlung vermeiden |
| Schlafapnoe-
Syndrom |
Anamnese, Schlafstudie | Gewichtsreduktion, nächtliche Beatmung |
| Alkoholabusus,
Hormone, NSAR usw. Lakritze |
Anamnese | Entsprechende Substanzen reduzieren/absetzen |
| Suboptimale
Medikation |
Sinnvolle Antihypertensiva-Kombination? Adäquate Dosierung? | Therapieanpassung |
| Malcompliance | Anamnese | Patientenmotivation, häufige Kontrollen, BD-Selbstmessungen, Minidosen-Kombination |
| Adipositas | Gewicht, Oberarmumfang messen | Manschettengrösse anpassen, Gewichtskontrolle, körperliche Aktivität |
| Übermässige
Salzzufuhr |
24h-Urinsammlung auf Na+ | Salzrestriktion, Diuretika |
| Na+– resp.
H2O-Retention |
Klin. Untersuchung, Na+-retinierende Medikamente (NSAR), Niereninsuffizienz | Kontrolle Nierenfunktion, salzretinierende Medikamente absetzen, Diuretika |
| Sekundäre
Hypertonie |
Gezielte Diagnostik (siehe vorne) | Gezielte Therapie |
Bei Resistenz unter einer Therapie mit einem Hemmer des Renin-Angiotensin-Systems, einem Diuretikum und einem Kalziumantagonisten muss nach Ausschluss einer «Pseudoresistenz» und von sekundären Hypertonieformen zusätzlich die Gabe von Spironolacton (oder eines Betablockers, eines Alphablockers oder eines zentral wirkenden Sympatholytikums) evaluiert werden.
Vorsicht: Kontraindikationen und medikamentöse Interaktionen beachten. Diuretika niedrig dosieren (Cave: Hypokaliämie!).
Hypertensive Krise
Hypertensive Gefahrensituation (urgency)
- Exzessive BD-Erhöhung ohne oder mit geringen Symptomen (Epistaxis, Schwindel, Kopfschmerzen), aber ohne akuten Endorganschaden
- Häufig bei bekannten Hypertonikern. Wenn Neudiagnose: an sekundäre Hypertonieformen denken!
- Auslösende Faktoren eruieren und wenn möglich korrigieren: z.B. Schmerz, psychischer «Stress» oder Panik, Medikamenten-Malcompliance, Substanzkonsum (Metamphetamine, Kokain) etc.
→ BD-Senkung innert weniger Tage, meist po und ambulant möglich. Ausbau und Wahl der Medikamente entsprechend den oben dargestellten therapeutischen Algorithmen.
Hypertensiver Notfall (emergency)
Exzessive BD-Erhöhung mit Symptomen (z.B. Thoraxschmerzen, Dyspnoe, neurologischem Defizit) und/oder akutem Endorganschaden:
- Zerebraler Infarkt, intrazerebrale oder subarachnoidale Blutung
- Hypertensive Enzephalopathie (Kopfschmerzen, Verwirrung, Sehstörung, Krampfanfall, Bewusstseinsstörung bis Koma)
- Lungenödem
- Akutes Koronarsyndrom
- Aortendissektion
- Fundusblutungen, Papillenödem
- Präeklampsie, Eklampsie
- Blutdruck in der Schwangerschaft ≥ 160/110 mmHg
→ Notfallmässige Hospitalisation! Blutdruckziel und Wahl der Medikation (meist intravenös) gemäss dem Endorganschaden.
Cave: zu schnelle oder zu exzessive BD-Senkung mit der Gefahr von Hypoperfusion (zerebral, koronar, renal)!
Dr. Dr. Roman Brenner
Dr. Markus Diethelm