Schlafbezogene Atmungsstörungen
Definition
Die Gruppe der schlafbezogenen Atmungsstörungen umfasst die obstruktive Schlafapnoe (OSA), die zentrale Schlafapnoe (ZSA) und die nächtliche alveoläre Hypoventilation.
Die obstruktive Schlafapnoe ist durch wiederholtes, vollständiges oder partielles Kollabieren der oberen Atemwege während des Schlafs gekennzeichnet, was zu Sauerstoffentsättigungen, kurzen Weckreaktionen (Arousal) oder komplettem Aufwachen führt. Die daraus resultierende sympathische Überaktivierung führt zu unerholsamem Schlaf, arterieller Hypertonie, verminderter Glukosetoleranz und erhöhter kardiovaskulärer Morbidität und Mortalität sowie häufigeren Verkehrsunfällen aufgrund der Hypersomnie.
Diagnose und Klassifikation
Atemereignisse mit Abnahme der Atemzugstiefe um > 90% und einer Dauer von mindestens 10 Sekunden werden als Apnoen bezeichnet, während Atemereignisse mit einer Verminderung der Atemzugstiefe um > 30%, einer Dauer von mindestens 10 Sekunden und einem Abfall der Sauerstoffsättigung um wenigstens 3% und/oder einem Arousal als Hypopnoen definiert sind.
Der Index von Apnoen/Hypopnoen (AHI) pro Schlafstunde ist die Messgrösse für den Schweregrad der nächtlichen Atmungsstörung. Ein AHI von 5–15 wird als leichtgradige, ein AHI 15–30 als mittelschwere und ein AHI > 30 als schwergradige Schlafapnoe bezeichnet. Es wird zwischen obstruktiven Ereignissen mit inspiratorischem Kollaps der oberen Atemwege und zentralen Ereignissen als Folge einer Atemantriebsstörung unterschieden. Die alveoläre Hypoventilation, definiert als pCO2 > 6.0 kPa tagsüber, kann Adipositas-assoziiert, als Folge von Thoraxdeformitäten (Kyphoskoliose, schwere restriktive Ventilationsstörung) oder bei neuromuskulären Erkrankungen auftreten.
| Obstruktive Schlafapnoe OSA | Zentrale Schlafapnoe ZSA (Cheyne-Stokes-Atmung, Biot’sche Atmung) | |
| Pathophysiologie | Kollaps der oberen Atemwege | Atemantriebsstörung |
| Risikofaktoren (wichtigste) | Adipositas
Retrognathie Zerebrovaskulärer Insult Alkohol, Nikotin, Benzodiazepine |
Herzinsuffizienz
Zerebrovaskulärer Insult Morphine Aufenthalt in grosser Höhe |
| Klinische Hinweise | Tagesschläfrigkeit, Schnarchen, Retrognathie | Periodische Atmung (auch tagsüber) |
Screening nach schlafassoziierten Atmungsstörungen
Ein Screening auf Schlafapnoe ist bei Populationen mit hoher Prävalenz sinnvoll, da mit einer effizienten Therapie Lebensqualität und Prognose der Patienten effektiv verbessert werden können. Als Trigger für ein Screening gelten Patienten mit Adipositas, Herzinsuffizienz, Vorhofflimmern, therapierefraktärer Hypertonie, Typ-2-Diabetes, nächtlichen Herzrhythmusstörungen, Stroke und pulmonaler Hypertonie. Das Screening besteht in einer gezielten Anamnese bezüglich Schnarchen, Schlafstörung, nächtlicher Atempausen und Tages-Hypersomnie mit Verwendung eines validierten Fragebogens, z.B. mit der Epworth Schläfrigkeitsskala ESS. Die Klinik ist für die Indikation zur Weiterabklärung wichtiger als der Befund einer allfälligen Screening-Pulsoxymetrie.
Abklärung
Bei entsprechendem Verdacht ist eine fachärztliche Weiterabklärung mittels respiratorischer Polygrafie (PG) oder Polysomnografie (PSG) mit Aufzeichnung des nasalen nächtlichen Atemflusses, der Thorax- und Abdomenbewegungen, der Pulsoxymetrie und im Falle der PSG zusätzlich der Schlafstadien und der Infrarot-Videoaufzeichnung indiziert. Diese Untersuchungen werden ambulant (PG) oder mittels einer Nacht im Schlaflabor (PSG) durchgeführt.
Fragebogen zur Erfassung der Tagesschläfrigkeit («Epworth Sleepiness Scale», ESS)
Wie leicht fällt es Ihnen, in folgenden Situationen einzuschlafen?
Gemeint ist nicht nur das Gefühl, müde zu sein, sondern auch wirklich einzuschlafen. Die Frage bezieht sich auf das übliche tägliche Leben der vergangenen Wochen. Auch wenn Sie einige der beschriebenen Tätigkeiten in letzter Zeit nicht ausgeführt haben, versuchen Sie, sich vorzustellen, welche Wirkung diese auf Sie gehabt hätten. Wählen Sie aus der folgenden Skala die für die entsprechende Frage am besten zutreffende Zahl (Zutreffendes bitte ankreuzen):
| Tätigkeit | Punkte* |
| Sitzen und lesen | ❑ 0 ❑ 1 ❑ 2 ❑ 3 |
| Fernsehen | ❑ 0 ❑ 1 ❑ 2 ❑ 3 |
| Sitzen an einem öffentlichen Ort (z.B. Theater, Sitzung, Vortrag) | ❑ 0 ❑ 1 ❑ 2 ❑ 3 |
| Als Mitfahrer im Auto während einer Stunde ohne Halt | ❑ 0 ❑ 1 ❑ 2 ❑ 3 |
| Sich hinlegen, um am Nachmittag auszuruhen, wenn es die Umstände erlauben | ❑ 0 ❑ 1 ❑ 2 ❑ 3 |
| Sitzen und mit jemandem sprechen | ❑ 0 ❑ 1 ❑ 2 ❑ 3 |
| Ruhig sitzen nach Mittagessen ohne Alkohol | ❑ 0 ❑ 1 ❑ 2 ❑ 3 |
| Im Auto beim Stopp an einer Verkehrsampel während einiger Minuten | ❑ 0 ❑ 1 ❑ 2 ❑ 3 |
Phänotypisierung der obstruktiven Schlafapnoe/ABCD-Einteilung
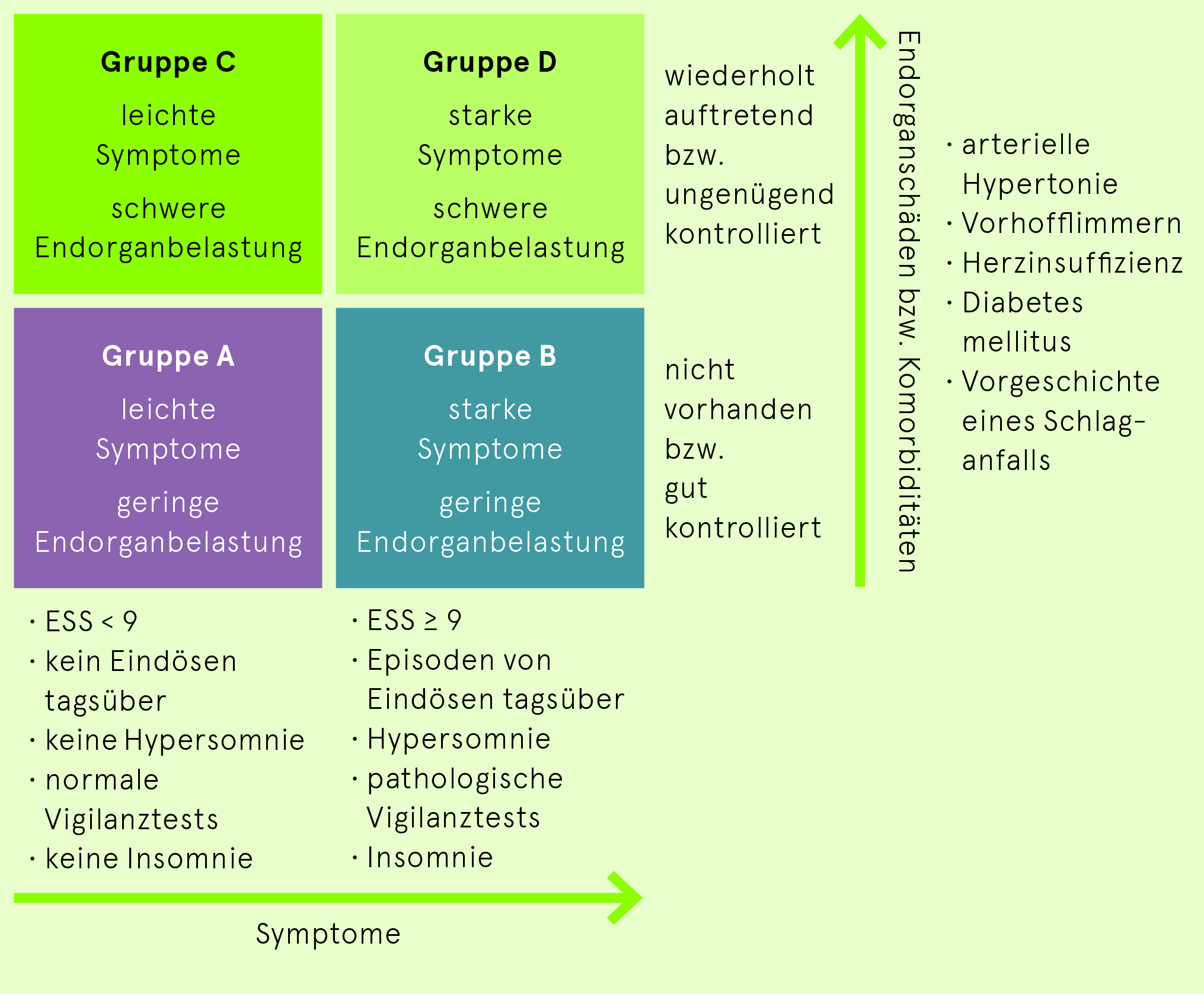
Die obstruktive Schlafapnoe wird am Schlafzentrum neben dem Apnoe-/Hypopnoe-Schweregrad zusätzlich mit der Angabe der Impakt-Gruppe ABCD graduiert. Die Gradierung mit der Impakt-Gruppe soll die Therapieentscheidung unterstützen – unabhängig von der bisher starken Fixierung auf den AHI. In die Gradierung werden Faktoren einbezogen, welche die unterschiedlichen klinischen und pathophysiologischen Phänotypen sowie relevante Komorbiditäten widerspiegeln. Auch berücksichtigt die Einteilung die schlechte Korrelation zwischen AHI und Tagessymptomen wie Schläfrigkeit. Der Nachweis einer OSA anhand des AHI ist grundsätzlich vorausgesetzt, die Anzahl der respiratorischen Ereignisse geht jedoch nicht in die Gradierung ein. Je nach Impakt auf subjektive und/oder objektive Messungen der Tagesschläfrigkeit einerseits und das Vorhandensein oder Fehlen von Endorganschädigung andererseits werden die Patienten mit einem AHI > 15/h in die entsprechende Gruppe eingeteilt. Die Diagnose umfasst somit folgende Elemente: Mittelschwere/schwere (entsprechend AHI) obstruktive Schlafapnoe, Impakt-Gruppe A-D.
Therapie
Die Standardtherapie bei leichter obstruktiver Schlafapnoe (AHI 5–15/Std.) besteht in einer Umstellung des Lebensstils mit Gewichtsreduktion, Rauchstopp und Alkoholreduktion. Bei lageabhängiger Schlafapnoe (definiert als AHI in Rückenlage grösser als wenigstens das Doppelte des AHI in anderen Positionen) kann eine Lagetherapie mittels Hilfsmittel wie Rucksack, Lagerungsgürtel oder Tennisball versucht werden. Die nächtliche Überdrucktherapie mittels CPAP (engl. continuous positive airway pressure) ist die Erstlinienbehandlung bei mittelschwerer (AHI 15–30/Std.) und schwerer (AHI > 30/Std.) obstruktiver Schlafapnoe. Die CPAP-Geräte werden durch die Lungenliga instruiert und auf Kosten der Krankenkasse (Pflichtleistung) vermietet. Die Effizienz der CPAP-Therapie zur Normalisierung des AHI liegt bei > 90%, die Akzeptanz nach 12 Monaten bei elektiver Einschulung in unserem Zentrum um 80%. Das kardiovaskuläre Risiko nach Therapie der Schlafapnoe und Nutzung von > 4 Std./Nacht entspricht demjenigen der Kontrollpopulation.
Therapiealternativen bei Schlafapnoe-Patienten mit CPAP-Unverträglichkeit sind die Unterkiefer-Protrusions-Schiene, eine rigorose Gewichtsreduktion (konservativ oder mittels bariatrischer Chirurgie) oder die Implantation eines Zungengrundschrittmachers, welche durch die HNO-Klinik des KSSG angeboten wird.
Auch bei der symptomatischen zentralen Schlafapnoe wird nach Ausschluss einer behandelbaren Ursache (optimale Herzinsuffizienzbehandlung, Absetzen der Morphine) ab mittlerem Schweregrad eine CPAP-Therapie empfohlen. Leider sprechen nur 50% der Patienten auf die Behandlung optimal an (fehlende Unterdrückung der Atempausen und Entsättigungen oder fehlende Verbesserung der Klinik).
Alternativ können speziellere Beatmungsformen mittels adaptiver Servoventilation ASV (jedoch nur bei LVEF > 45%) oder die nichtinvasiver Ventilation (NIV) oder eine nächtliche Sauerstoffapplikation versucht werden.
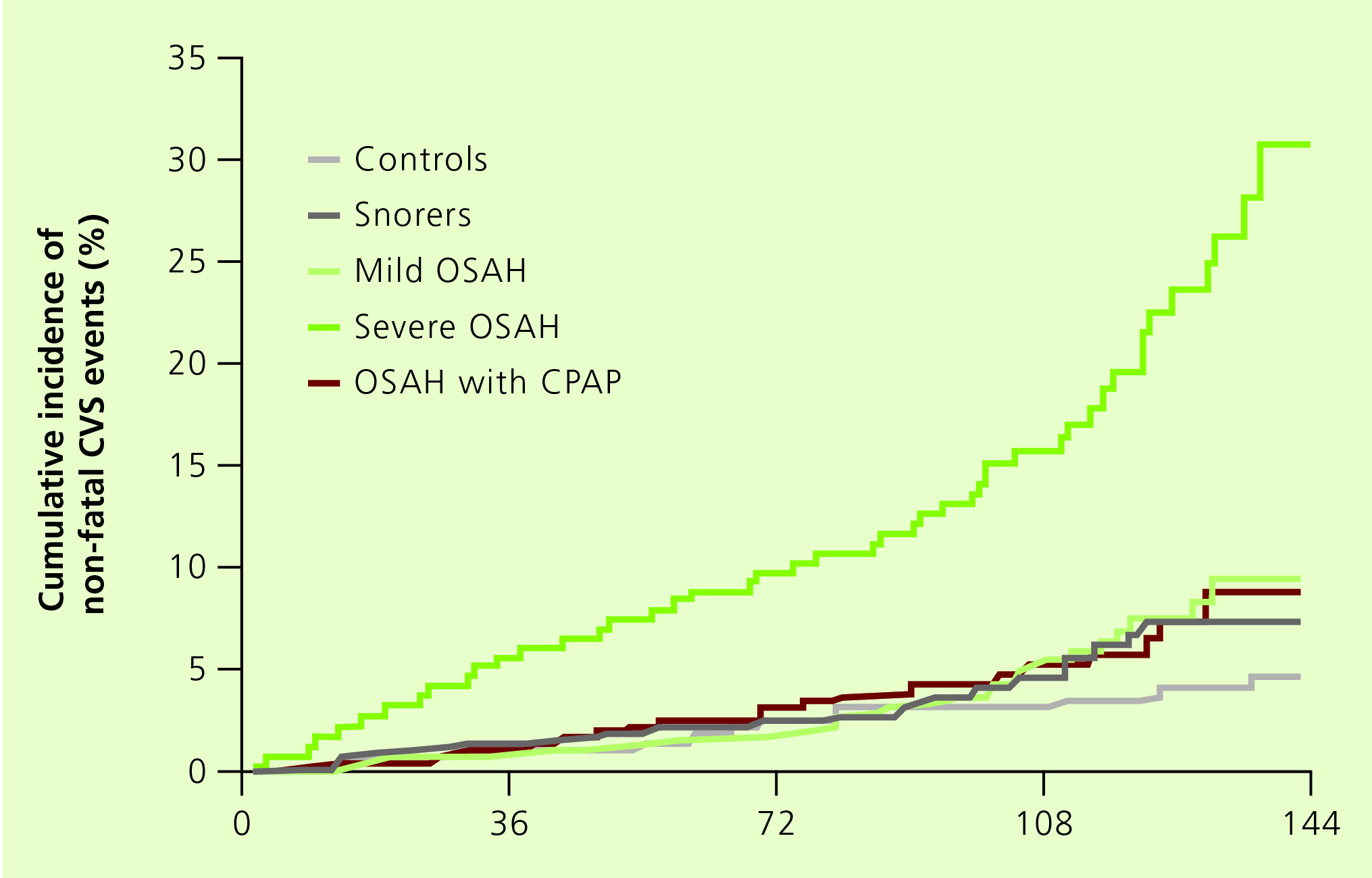
Kumulativer %-Anteil von nicht-tödlichen kardiovask. Ereignissen
Dr. Christian Gysin
Prof. Dr. Otto Schoch