Synkope resp. TLOC
Autorenteam Kantonsspital St.Gallen
Definition
Eine Synkope ist definiert als ein vorübergehender Bewusstseinsverlust (transient loss of consciousness = TLOC), verursacht durch eine globale zerebrale Hypoperfusion. Sie ist typischerweise gekennzeichnet durch einen plötzlichen Beginn, eine kurze Dauer und eine komplette, spontane Erholung.
Da Präsynkopen (= Beinahe-Synkopen; «Schwinden der Sinne», Gefühl einer drohenden Bewusstlosigkeit ohne Bewusstseinsverlust) ein ähnliches Risiko mit sich bringen, sollen diese wie Synkopen abgeklärt und behandelt werden.
Epidemiologie
Bis zu 50% der Bevölkerung erleiden in ihrem Leben eine Synkope. Die Inzidenz von Synkopen zeigt drei Gipfel bezüglich Häufigkeit, und zwar um rund 20, 60 und 80 Jahre. Die Häufigkeit steigt mit dem Alter an. Frauen sind etwas mehr betroffen als Männer. Rezidive treten in bis zu einem Drittel auf.
Reflex-Synkopen (bis 71%) resp. ungeklärte Ursachen (bis 41%) sind in allen Altersgruppen am häufigsten.
Prognose
Ca. die Hälfte aller Patienten mit Synkopen werden hospitalisiert. Die kurzfristige (7–30 Tage) Mortalität beträgt ca. 0.8%. Rund 10% hatten in dieser Zeit eine Komplikation oder einen Eingriff. Die langfristige Prognose (Mortalität) eines Patienten mit Synkopen hängt von der Ursache der Synkope ab. Kardiale und neurogene Synkopen haben auch langfristig eine schlechtere Prognose (6 Monatsmortalität bis 10%) als solche ohne erkennbare Ursache. Vasovagale Synkopen verschlechtern die Prognose nicht.
Klassifikation der Synkopen
Reflex-Synkopen (neural vermittelt)
Vasovagal
- Orthostatische vasovagale Synkope: im Stehen, weniger häufig im Sitzen
- Emotional: Angst, Schmerz, Instrumentation, Blut-/Spritzenphobie
Situativ
- Miktion (Post-Miktion)
- Gastrointestinale Stimulation: Schlucken, Defäkation
- Husten, Schnäuzen
- Nach Anstrengung
- Postprandial
- Andere (z.B. Lachen, Blasinstrument-Spielen, Gewichtheben usw.)
Carotissinus-Syndrom
Atypische Formen
Synkopen ohne Prodromi und/oder ohne offensichtliche Auslöser und/oder atypische Präsentation.
Synkopen durch orthostatische Hypotonie (OH)
Medikamentös/toxisch bedingte orthostatische Hypotonie
(häufigste Ursache der OH)
- Alkohol, Vasodilatatoren (z.B. Tamsulosin), Diuretika, Phenothiazine, Antidepressiva etc.
Hypovolämie
- Blutung, Diarrhö, Erbrechen usw.
Primäre autonome Insuffizienz (neurogene OH)
- Reine autonome Insuffizienz (PAF), Multisystematrophie (MSA), M. Parkinson, Demenz mit Lewy-Körperchen
Sekundäre autonome Insuffizienz (neurogene OH)
- z.B. Folge von: Diabetes mellitus, Amyloidose, Rückenmarksverletzung, auto-immun oder paraneoplastisch vermittelter autonomer Neuropathie, Urämie
Beachte: die Hypotonie kann durch venöses Pooling verstärkt werden (Anstrengung, postprandial und Bettruhe)
Kardiale Synkopen
Arrhythmie
Bradykardie
- Sinusknotendysfunktion (inkl. Brady-Tachykardie-Syndrom)
- AV-Knoten-Erkrankungen
- Schrittmacher-Dysfunktionen
Tachykardie
- Supraventrikulär
- Ventrikulär
Medikamentös induzierte Brady- und Tachykardien
Strukturelle Erkrankungen
- Kardial: Aortenstenose, Myokardinfarkt, HOCM, Myxom, Perikardtamponade usw.
- Andere: Lungenembolie, Aortendissektion, pulmonale Hypertonie
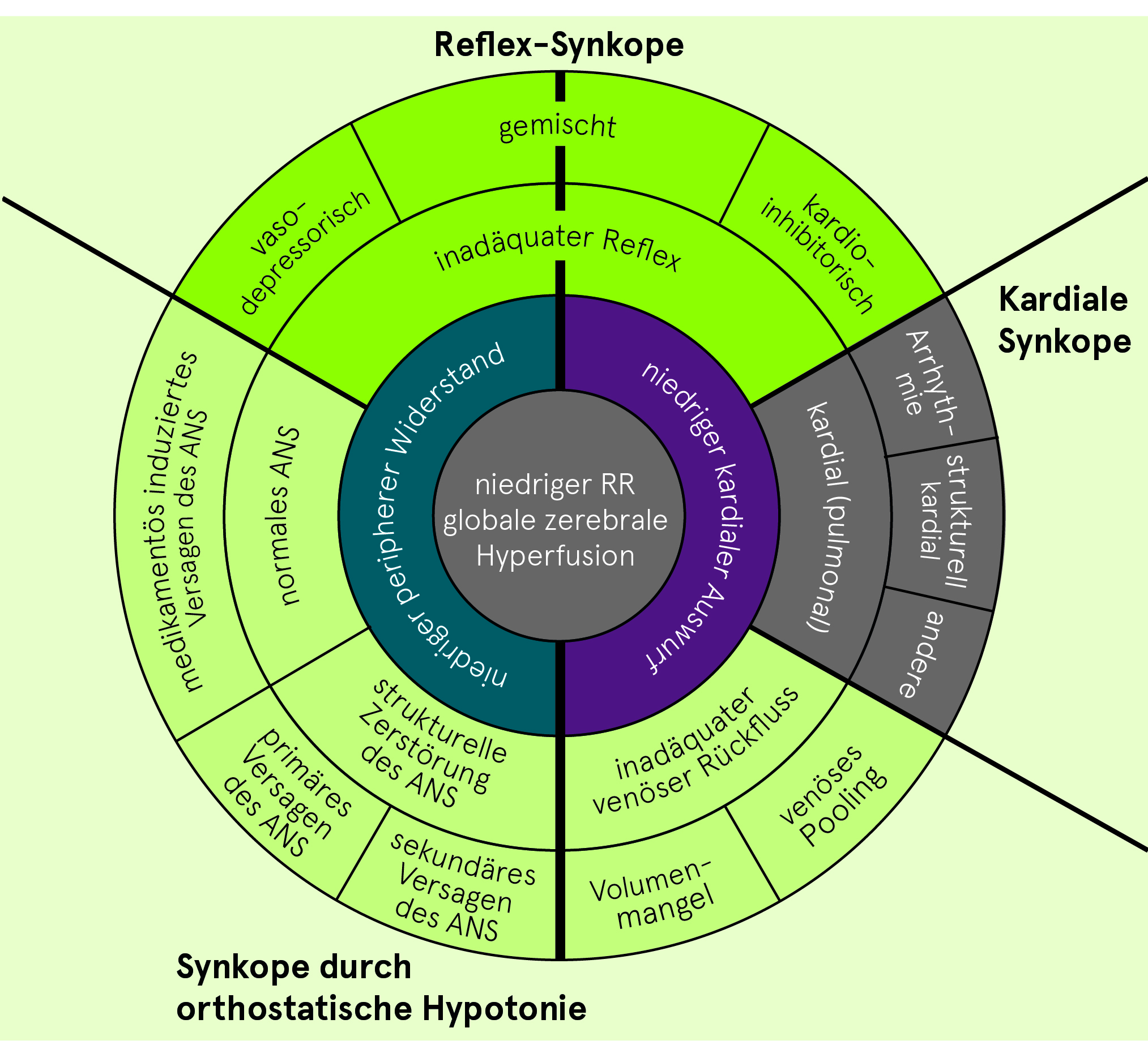
Nach: ESC/DGK Pocket-Leitlinien: Diagnostik und Therapie von Synkopen
Primäre Diagnostik
Die drei Hauptpfeiler der Diagnostik sind Anamnese, klinische Untersuchung und EKG. Verdachtsmomente aus dieser Basisdiagnostik triggern sämtliche weiteren Untersuchungen. Vgl. auch Algorithmus «Synkope auf der Notfallstation» Seite.
Anamnese und Fremdanamnese
Bei der Anamnese sind die genauen Umstände der Synkope (Auslöser, Prodromi, Verletzungen, Symptome nach Ereignis, usw.), Begleiterkrankungen (insbesondere kardiale), Medikation, persönliche und Familienanamnese zu erfragen. Unerlässlich ist auch die Fremdanamnese, auch wenn diese oft mit grossem Aufwand verbunden ist.
Bei einer globalen Hypoperfusion können in 12–50% Myoklonien auftreten, welche kein Epilepsie-Äquivalent sind. Zumeist sind es weniger als 10 Myoklonien, im Gegensatz zu epileptischen Anfällen, wo meist mehr als 20 Myokloni auftreten.
Klinische Untersuchung
Vitalparameter (BD, Puls, Temperatur, Atemfrequenz, perkutane O2-Sättigung) werden gemessen und dokumentiert. Ein Orthostase-Test mit Messung von BD und Puls liegend, im Stehen sofort und nach 3 Min. wird durchgeführt. Bei der klinischen Untersuchung (Status) ist besondere Aufmerksamkeit auf die kardialen und neurologischen Befunde zu legen. DRU (digitale Rektaluntersuchung) bei Verdacht auf gastrointestinale Blutung. Mit einem «Bodycheck» wird nach Trauma-/Sturzfolgen gesucht.
EKG
Das 12-Ableitungs-EKG gehört zwingend zur Evaluation einer Synkope. Es kann einerseits bei der Diagnosestellung und andererseits bei der Risikostratifizierung weiterhelfen. Ein Hauptaugenmerk sollte auf die AV Überleitung, Schenkelblockierung, Sinusbradykardie, Kammertachykardien, pathologische Q Zacken, Präexzitation, QT Zeit, Brugada Pattern, Repolarisationsstörungen (T-Inversion hinsichtlich arrhythmogener rechtsventrikulärer Kardiomyopathie) oder Epsilonwelle gerichtet werden.
Labor
Labordiagnostische Untersuchungen sollen nicht routinemässig veranlasst werden, sondern nur bei einem entsprechenden Verdacht. Hier kommen z.B. Hb, Na, K, Troponin, BNP, D-Dimer, CRP, BGA, evtl. Tox-Screen in Frage. Im Falle einer Hospitalisation kommt die «Eintritts-Routine» zur Anwendung.
Medikamente
Gefragt werden sollte nach kürzlichem Neubeginn oder Dosisanpassung eines Medikamentes, hier sind Substanzen mit (Interaktions-)Potential für ein QT-Verlängerung relevant. Weiters sollte nach den negativ dromo-/chronotropen Medikamenten (Betablocker) auch nach Orthostase begünstigenden Medikamenten (Nitrate, Diuretika, Quetiapin, Vasodilatantien, Sedativa) gefragt werden. Auch vermeintlich harmlose Medikation kann eine Synkope begünstigen (z.B. Betablocker in Augentropfen).
Risikostratifizierung
Da je nach Ursache der Synkope die Prognose ernst sein kann, ist bei der Erstbeurteilung eine Risikostratifizierung notwendig. Diesbezüglich gibt es viele Scores (z.B. Canadian Syncope Risk Score), die aber einer klinischen Einschätzung nicht überlegen sind.
Bei geringem Risiko sind keine weiteren Abklärungen nötig oder diese können ambulant durchgeführt werden. Bei hohem Risiko empfehlen wir eine Hospitalisation mit weiterer Überwachung und Diagnostik je nach vermuteter Ursache der Synkope.
Kriterien für die Risikostratifizierung
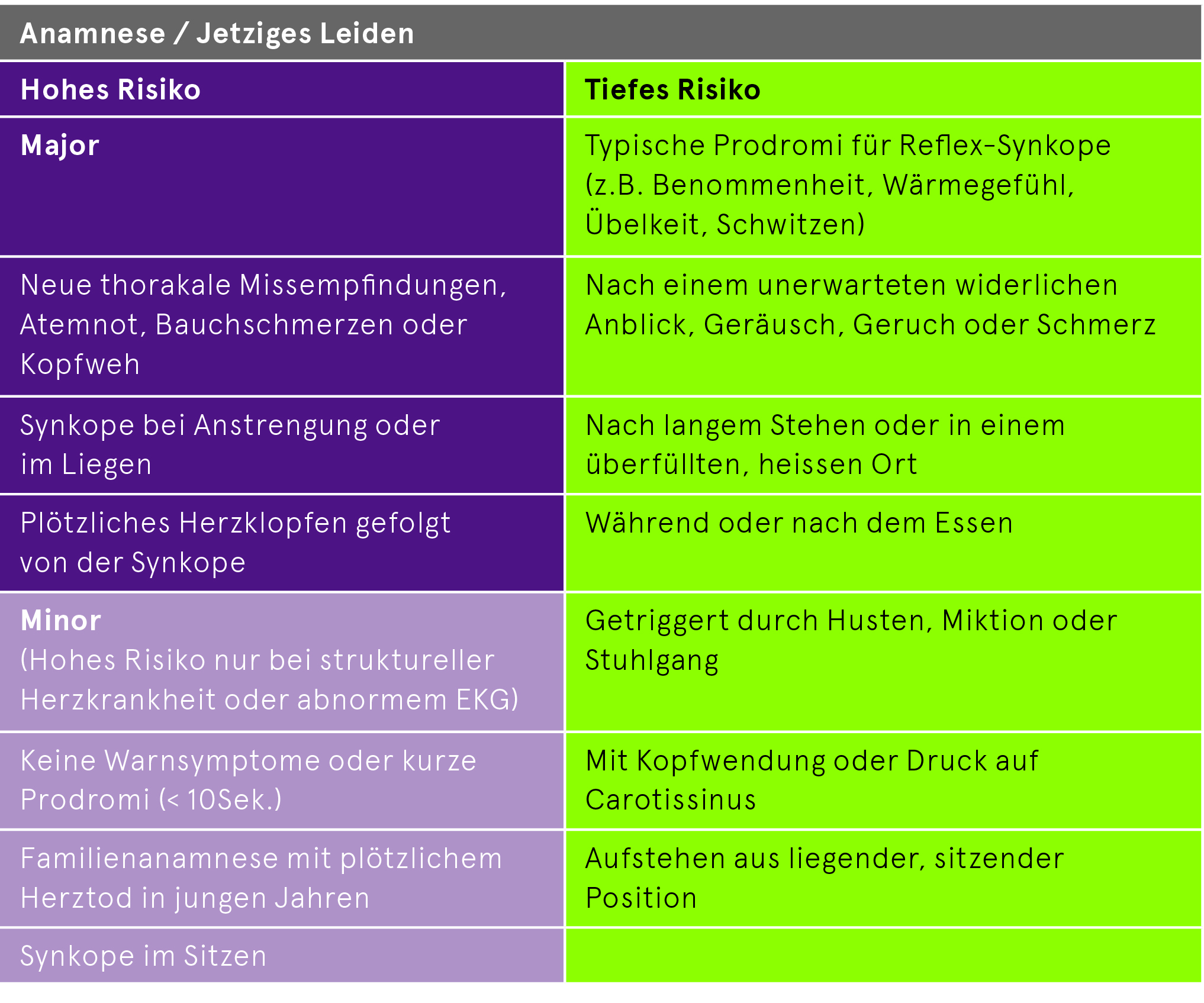



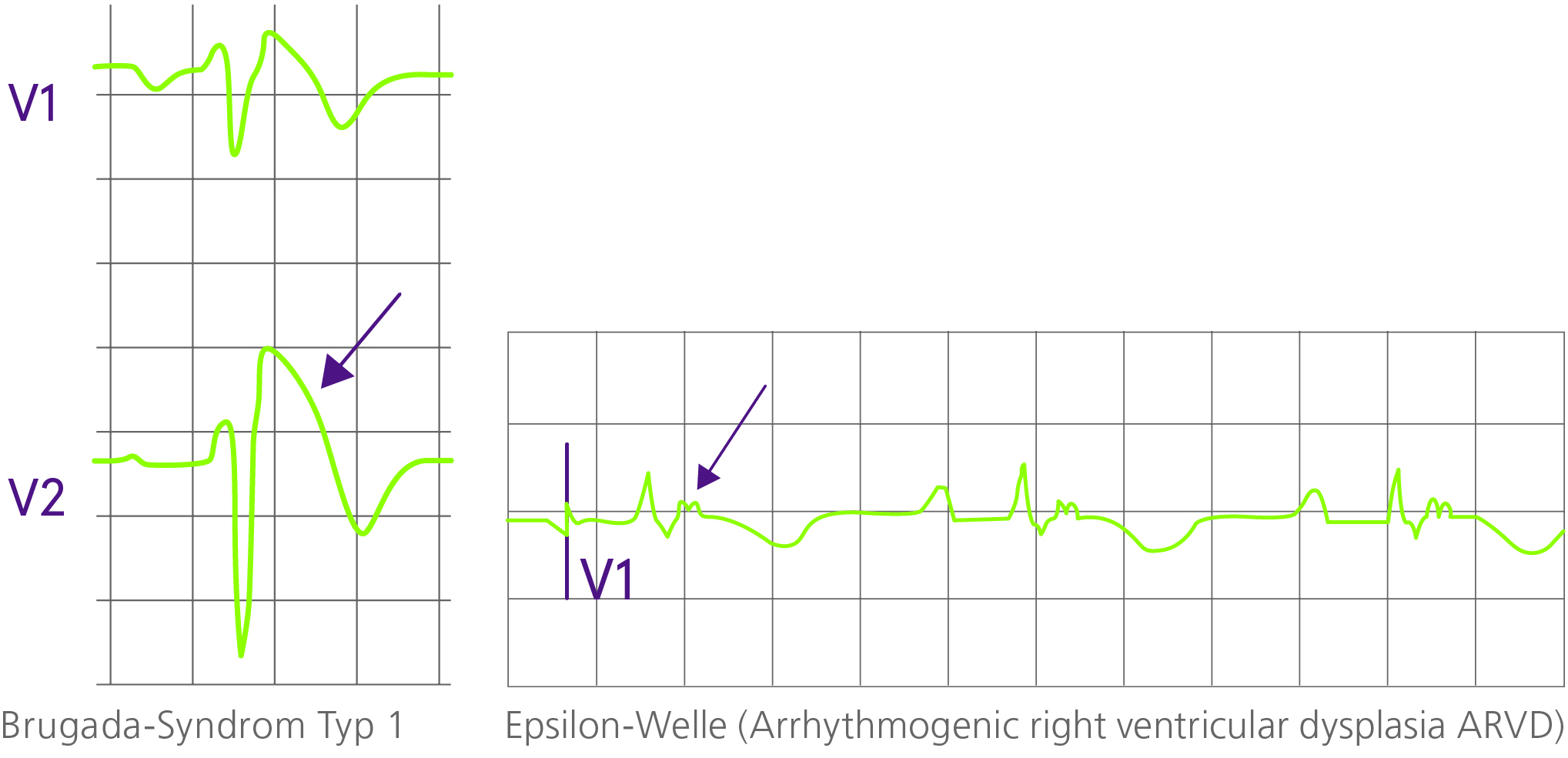
Eine rhythmogene Ursache der Synkope ist hoch wahrscheinlich bei folgenden EKG-Veränderungen:
- Persistierende Sinusbradykardie < 40/Min. oder Sinuspausen > 3 Sek. bei wachen, nicht sportlichen Patienten
- AV-Block Typ Mobitz II oder AV-Block 3. Grades
- Alternierender Links- und Rechtsschenkelblock
- Kammertachykardie, Nicht-anhaltende Kammertachykardie oder schnelle, paroxysmale supraventrikuläre Tachykardie
- Nicht anhaltende polymorphe Kammertachykardie in Kombination mit langer oder kurzer (<360ms) QTc-Zeit
- Schrittmacher- oder ICD-Dysfunktion mit Pausen
- Bifaszikulärer Block (Linksschenkelblock oder Rechtsschenkelblock mit LAHB/LPHB)
→ Sofortige Rhythmusüberwachung und Rücksprache mit kardiologischem Dienstarzt.
Algorithmus Vorgehen bei unklarer Synkope und bifaszikulärem Schenkelblockbild

Weitere Diagnostik
Carotis-Sinus-Massage (CSM)
Eine CSM wird bei allen Patienten (> 40-jährig) mit Synkopen vereinbar mit Reflexsynkopen – und ohne Hinweise auf eine relevante Atheromatose der Carotiden – zur Suche nach einem hypersensitiven Carotissinus-Syndrom empfohlen. Dabei wird der kardioinhibitorische vom vasodepressiven Typ unterschieden. Die CSM ist diagnostisch bei einer Asystolie von > 3 Sekunden und/oder einem BD-Abfall von > 50 mmHg und Reproduktion von Symptomen.
Orthostase-Test
Beim Orthostase-Test wird der Blutdruck und Puls liegend, sofort nach dem Aufstehen und nach 3 Min. gemessen.
Ein Blutdruck-Abfall von ≥ 20 mmHg systolisch, ≥ 10 mmHg diastolisch oder ein Abfall des systolischen BD auf < 90 mmHg mit Symptomen weist eine orthostatische Hypotonie OH als Ursache der Synkope hin. Beim klassischen Schellong-Test (mit BD- und Puls-Messungen während 10 Min. Stehen) werden die verzögerte orthostatische Hypotonie (Blutdruckabfall erst nach 3 Min.) oder ein POTS (posturales Tachykardiesyndrom; Pulsanstieg ≥ 30/Min. oder auf ≥ 120/Min. innerhalb von 10 Min. ohne OH mit Symptomen), eher erfasst.
Kipptisch-Untersuchung (tilt table test)
Eine Kipptisch-Untersuchung soll gemäss Leitlinien bei Patienten mit Verdacht auf Reflex-Synkopen, OH (orthostatische Hypotonie), POTS (posturales Tachykardiesyndrom) oder PPS (psychogene Pseudosynkope) erwogen werden. Aufgrund der nur mässigen Spezifität, der oft fehlenden Konsequenzen und des grossen Aufwands dieses Tests soll er nur bei Patienten mit rezidivierenden Synkopen erwogen werden.
Langzeit-EKG (Telemetrie, Holter, implantierbare Loop-Recorder)
Bei kardialen Hochrisikopatienten ist ein sofortiges, kontinuierliches EKG-Monitoring (Telemetrie oder Intensivstation) notwendig.
Wird bei Patienten hohem Risiko, trotz umfassender Evaluation, keine Ursache der Synkope gefunden ist ein Loop Recorder indiziert. Bei Patienten ohne Kriterien für ein hohes Risiko wird bei rezidivierenden Synkopen ungeklärter Ursache (v.a. wenn ohne Prodromi und mit Verletzungsgefahr) ebenso eine zeitnahe Implantation eines Loop Recorders empfohlen.
Echokardiografie
Bei Verdacht auf strukturelle kardiale Veränderungen als Ursache der Synkope ist eine Echokardiografie indiziert. Folgende Diagnosen können nachgewiesen oder ausgeschlossen werden: Aortenstenose, obstruktive kardiale Tumoren oder Thromben, Perikardtamponade, Aortendissektion. Einschätzung der LV-Funktion, Hinweise auf eine Koronare Herzkrankheit, eine pulmonale Hypertonie oder ein Cor pulmonale.
Elektrophysiologische Stimulation (EPS)
Indikation für eine EPS sind Patienten mit Synkopen und St. nach Myokardinfarkt oder myokardialen Narben, die nach den nicht invasiven Abklärungen unklar bleiben. Auch bei Synkopen nach plötzlichen, kurzen Palpitationen wird eine EPS empfohlen.
Spezifische weitere Diagnostik
Belastungs-EKG, 24h-BD-Profil, Funktionstests des autonomen Nervensystems, Doppler-Untersuchung der hirnzuführenden Gefässe, EEG, kranio-zerebrale CT/MRI sind nur bei spezieller Fragestellung notwendig.
Synkope auf der Notfallstation
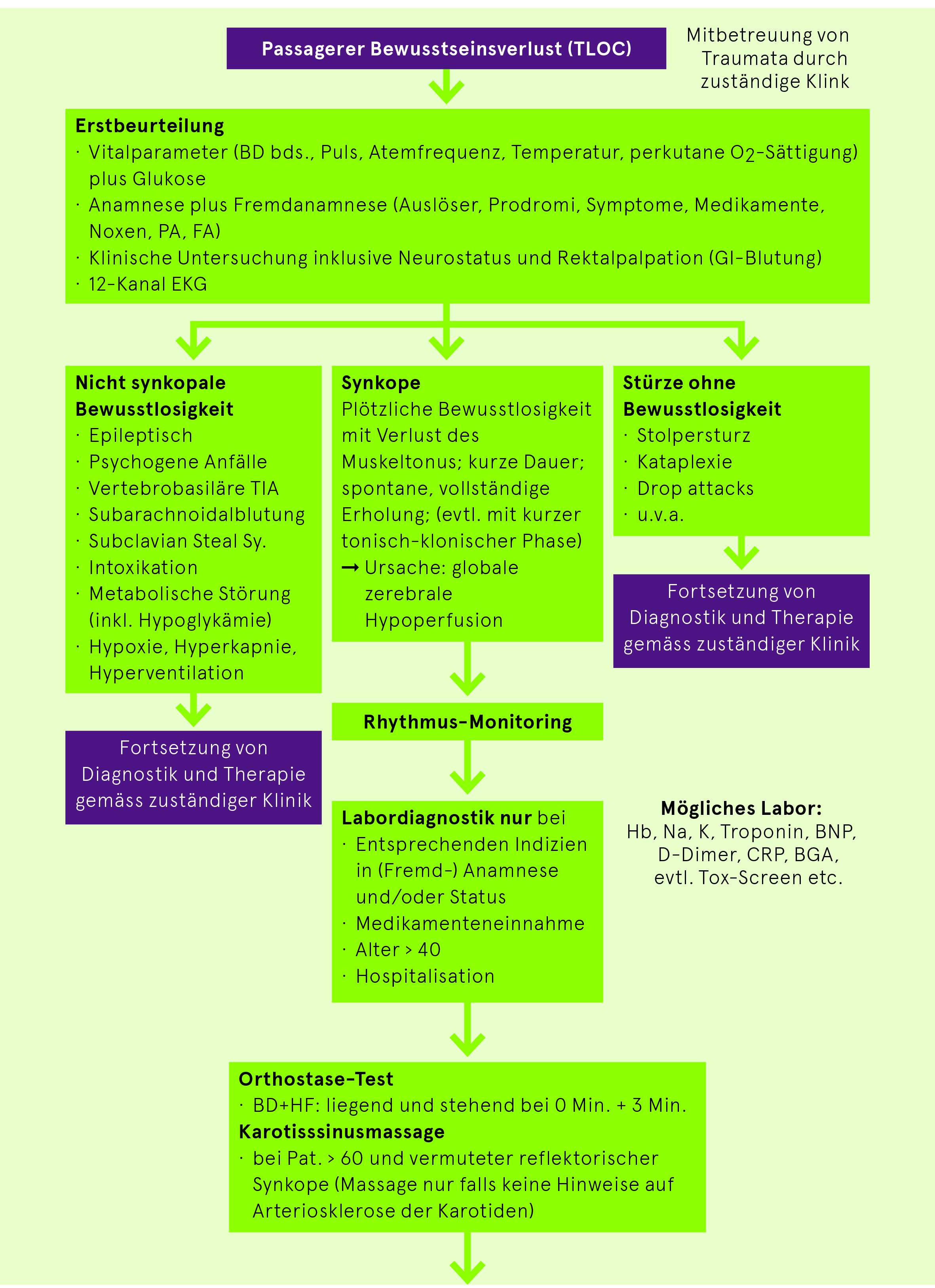
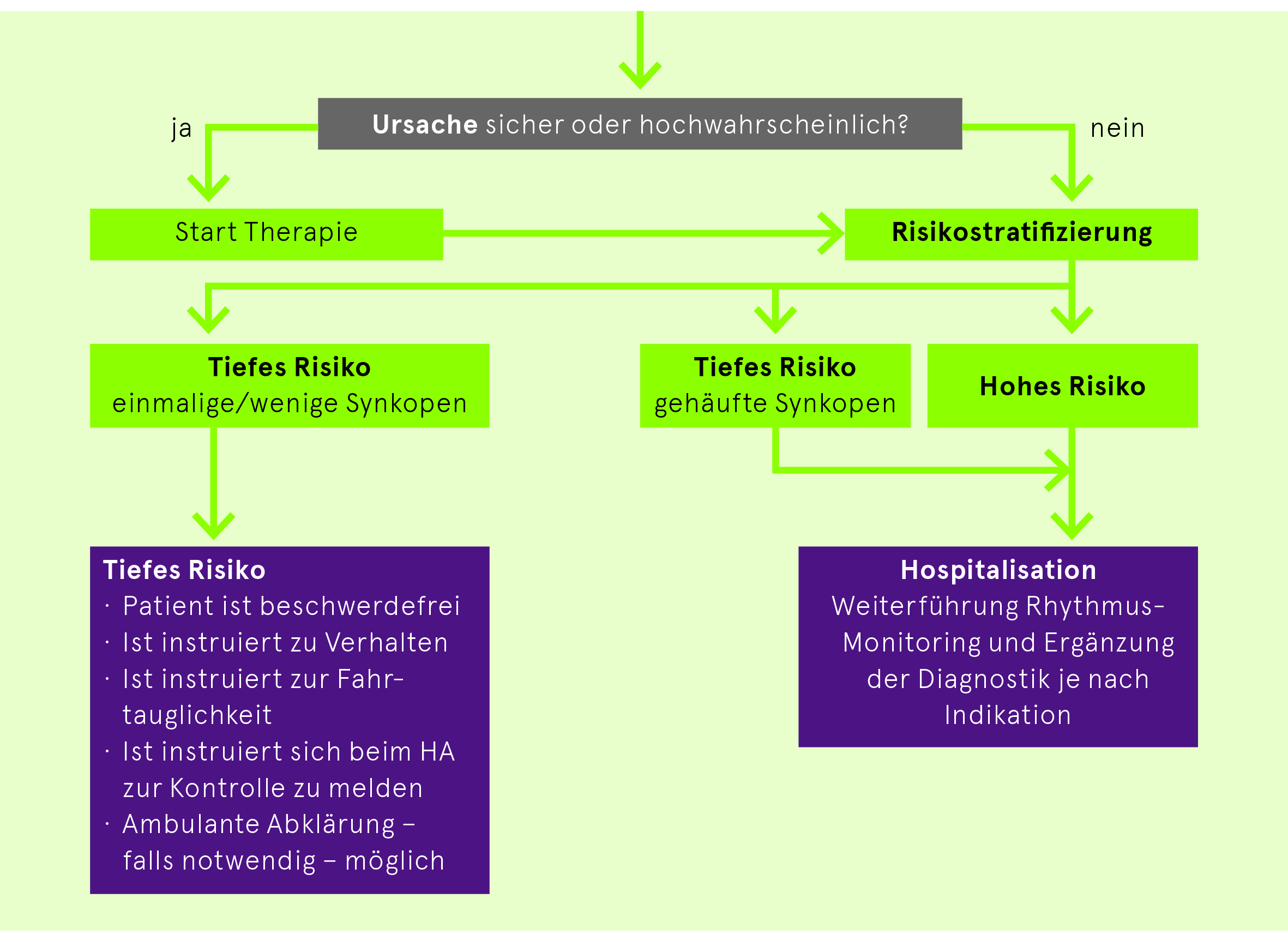 Vgl. Risikostratifizierung Seite
Vgl. Risikostratifizierung Seite
Fahreignung nach Synkope
Je nach Ursache der Synkope kann es zu Einschränkung hinsichtlich der Fahrtauglichkeit kommen (Kapitel Fahreignungbeurteilung Seite).
Quellen/Links
- ESC Leitlinien Synkope: https://doi.org/10.1093/eurheartj/ehy037
- ACC/AHA/HRS Leitlinien Synkope: https://www.ahajournals.org/doi/full/10.1161/CIR.0000000000000499
- Synkopenrichtlinien: https://medicalforum.ch/de/detail/doi/smf.2021.08831
- Canadian Syncope Risk Score: https://jamanetwork.com/journals/jamainternalmedicine/article-abstract/2763181score
Dr. David Hörburger, Dr. Florian Franzeck,
Dr. Jörg Scheler, Dr. Jochen Vehoff
